Luisa Orza, Emily Bass, Emma Bell, E. Tyler Crone, Nazneen Damji, Sophie Dilmitis, Liz Tremlett, Nasra Aidarus, Jacqui Stevenson, Souhaila Bensaid, Calorine Kenkem, Gracia Violeta Ross, Elena Kudravtseva et Alice Welbourn
Résumé
Des efforts considérables ont actuellement lieu à l’échelle mondiale, à juste titre, pour permettre aux femmes vivant avec le VIH de jouir d’une vie longue et productive grâce à l’accès aux traitements. Toutefois, nombreuses sont les femmes vivant avec le VIH qui font l’objet de violence spécifiquement dirigée contre les femmes, à la fois dans le cadre domestique et celui des soins de santé. Les préjudices que la violence à l’égard des femmes peut causer à l’accès aux traitements et à l’observance thérapeutique des femmes n’ont pas encore été étudiés, à l’échelle mondiale, de façon cohérente et du point de vue des femmes elles-mêmes. Parallèlement, les budgets alloués aux soins de santé dans le monde, et notamment au traitement du VIH, s’amenuisent. Pour optimiser la santé des femmes, et savoir comment optimiser les facteurs favorables et minimiser les obstacles à l’accès aux traitements et à l’observance thérapeutique, nous devons chercher à mieux comprendre ces problématiques du point de vue des femmes. C’est dans cette optique que nous avons réalisé une analyse en trois volets : (1) une revue de la littérature (phase une), (2) des discussions de groupe et des entretiens avec près de 200 femmes vivant avec le VIH provenant de 17 pays (phase deux) et (3) trois études de cas à l’échelle d’un pays (phase trois). Les résultats présentés ici reposent essentiellement sur les expériences des femmes et sont cohérents tout au long des trois phases. Des recommandations sont formulées au sujet de lois, de politiques et de programmes fondés sur les droits, le genre et la diversité, et ce, afin de maximiser l’accès volontaire, éclairé, confidentiel et sécurisé des femmes aux médicaments, de maximiser leur observance thérapeutique et d’optimiser leur santé sexuelle et reproductive sur le long terme.
Présentation générale
Depuis 2016, l’Organisation mondiale de la santé (OMS) recommande la thérapie antirétrovirale (TAR) à vie pour toutes les personnes vivant avec le VIH, dès la date du diagnostic et indépendamment du compte de CD4 ou du stade clinique.[1] Il reste des efforts à faire pour que toutes les personnes vivant avec le VIH aient accès aux médicaments salvateurs qui peuvent faire du VIH une maladie chronique gérable. La TAR est un pilier central de l’Objectif de développement durable (ODD) visant à mettre fin à l’épidémie de sida d’ici à 2030 et des cibles 90-90-90 de l’ONUSIDA selon lesquelles, d’ici à 2020, 90% de toutes les personnes vivant avec le VIH connaîtront leur statut sérologique, 90% de toutes les personnes ayant reçu un diagnostic de séropositivité au VIH recevront un traitement et 90% de toutes les personnes recevant une TAR auront une charge virale durablement supprimée.[2]
Pendant ce temps, les femmes vivant avec le VIH continuent d’être confrontées des violences généralisées, aussi bien dans le cadre domestique que dans le milieu des soins de santé après le diagnostic.[3] Les décideurs politiques sont de plus en plus sensibilisés à l’impact négatif de ces violences sur l’accès aux traitements et leur observance.[4] À ce jour, on dispose toutefois de peu de données probantes formelles, et fondées le point de vue des femmes, en ce qui a trait à l’incidence de ces violences sur l’aptitude des femmes à démarrer et à suivre un traitement.[5]
Par ailleurs, les budgets alloués au VIH et à la santé en général s’amenuisent.[6] Tandis que les approches biomédicales continuent de faire l’objet d’investissements stratégiques, les ressources consacrées aux programmes psychosociaux et aux initiatives communautaires complémentaires restent insuffisantes.[7]
Ainsi, pour maximiser la santé des femmes avec des ressources si limitées, les décideurs politiques et les responsables de programmes gagneraient à se pencher sur les facteurs favorables et les obstacles à l’accès aux traitements et à leur observance chez les femmes vivant avec le VIH, du point de vue des femmes elles-mêmes. En effet, comme le montre cette analyse, la manière même dont se déroulent le dépistage du VIH et le démarrage de la TAR chez les femmes peut constituer un obstacle dès lors que la démarche relève d’une obligation et non d’un choix éclairé conforme aux principes fondamentaux des droits de l’homme.[8]
Nous présentons une analyse mondiale de l’accès au traitement du VIH qui s’est penchée sur les facteurs favorables et les obstacles à l’accès au traitement du VIH sous l’angle du cadre normatif du droit fondamental à la santé, tel qu’il a été défini par les traités des Nations Unies sur le sujet et les engagements liés aux femmes, le Comité pour l’élimination de la discrimination à l’égard des femmes (Comité CEDAW), la Commission mondiale sur le VIH et le droit et la récente directive de l’OMS consacrée à la santé et aux droits sexuels et reproductifs des femmes vivant avec le VIH.[9] ATHENA, AVAC et Salamander Trust — trois organisations de la société civile — ont mené cette analyse en trois phases: une revue de la littérature qualitative et quantitative (phase une), des discussions de groupe et des entretiens individuels (phase deux) et trois études de cas à l’échelle d’un pays (phase trois). L’analyse a été commandée et financée par ONU Femmes. C’est à ce jour la première étude mondiale conduite par des pairs qui s’intéresse à l’accès aux soins et au traitement du VIH pour les femmes vivant avec le VIH.
Méthode
La méthodologie a été dirigée et régie par des femmes vivant avec le VIH, sur la base d’une relation de confiance entre les organisateurs de l’analyse et les femmes vivant avec le VIH ayant accepté de participer à l’analyse.[10] Notre démarche repose sur le principe selon lequel les femmes vivant avec le VIH sont les plus à même de définir et de prioriser les thèmes qui doivent être débattus pour acquérir la meilleure compréhension possible des facteurs favorables et des obstacles à l’accès au traitement. Il existe peu d’analyses sur l’accès au traitement du VIH dont la conception et la mise en œuvre se sont centrées sur les femmes vivant avec le VIH. Un groupe de référence mondial composé de 14 femmes vivant avec le VIH — représentant 11 pays et un large éventail d’identités et d’expériences différentes — a servi de guide pour toutes les phases du projet.
La phase une, la revue de littérature, consiste en une revue approfondie et exhaustive de toutes les données probantes qualitatives portant sur les facteurs favorables et les obstacles à l’accès et à l’observance de la TAR. Une revue quantitative de l’accès des femmes au traitement du VIH a ensuite eu lieu, avec une analyse sans précédente de toutes les données ventilées par sexe de PEPFAR (United States President’s Emergency Plan for AIDS Relief), du Fonds mondial de lutte contre le sida, la tuberculose et le paludisme, de l’ONUSIDA et d’autres sources.[11] Les activités suivantes ont eu lieu pendant la phase deux: échanges communautaires prenant la forme de discussions de groupe impliquant 175 femmes en Bolivie, au Cameroun, au Népal et en Tunisie, consultation des 14 membres du groupe de référence mondial, neuf entretiens individuels et une discussion listserv en ligne. Au total, 197 femmes ont été consultées individuellement durant cette phase. Pendant la phase trois, des études de cas nationales ont été menées au Kenya, en Ouganda et au Zimbabwe. Elles incluaient des discussions de groupe approfondies, des entretiens individuels, des analyses des politiques nationales et une revue de littérature supplémentaire afin d’offrir une vision plus complète de l’accès dont disposent les femmes dans des contextes spécifiques. Des femmes plus jeunes et plus âgées ont volontairement été incluses dans l’échantillon.
L’ensemble du processus a été guidé par les principes éthiques développés par la Communauté internationale des femmes vivant avec le VIH (ICW) pour les recherches effectuées auprès de femmes vivant avec le VIH, et par les directives de l’OMS sur les recherches auprès de femmes ayant subi des violences.[12]
Les participantes ont décrit un large éventail d’obstacles dont plusieurs, à l’instar des frais de transport, des questions liées aux soins des enfants, des autorisations de voyage et du manque de temps, sont communs à la plupart des femmes qui cherchent à obtenir des soins de santé. Toutefois, certains de ces obstacles clés étaient exacerbés par le VIH et d’autres obstacles, spécifiques aux femmes vivant avec le VIH, ont également été décrits. Cet article présente les obstacles à l’accès, ainsi que les facteurs favorables, qui sont spécifiques aux femmes vivant avec le VIH.
Les échanges, bien qu’étant d’une portée limitée, présentent de manière explicite le point de vue des femmes vivant avec le VIH. La principale limite de cette analyse est qu’elle a été conçue comme un instantané et avec un budget insuffisant. Les résultats obtenus risquent donc d’être difficilement généralisables. Néanmoins, on a observé de nettes similitudes dans les expériences des répondantes entre les phases deux et trois. On a également pu faire le lien avec les études qui ont été dirigées par des femmes vivant avec le VIH, lesquelles étaient incluses dans la revue de littérature. Cette « convergence de données probantes » entre continents et entre les différents formats révèle une uniformité générale entre les résultats rapportés.[13]
Dans cet article, nous analysons les résultats de la phase deux fondée sur la matrice de changement de Gender at Work, également utilisée dans le nouveau document-cadre de ALIV[H]E (Figure 1).[14] Cette matrice élargit le cadre normatif offert par le modèle socio-écologique, en proposant un second axe d’analyse représentant les cadres de vie allant d’informels à formels.[15]
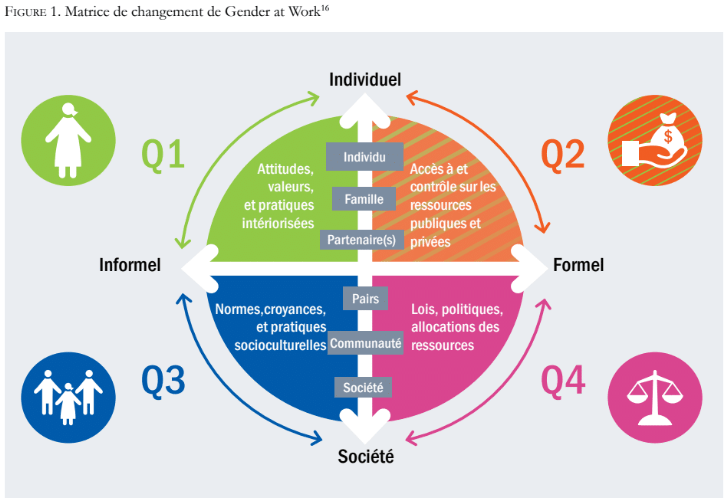
Résultats
Les trois phases de l’analyse présentent des résultats très similaires : l’accès aux traitements et l’observance thérapeutique progressent de façon inégale pour les femmes. Des améliorations ont été apportées dans l’accès des femmes à la TAR et la couverture des programmes thérapeutiques, mais les femmes rencontrent des difficultés complexes en matière d’accès et de poursuite de leur traitement. En particulier, les violences subies dans le cadre familial, communautaire et auprès des professionnels de santé font obstacle à l’accès à la TAR.
Les résultats issus de la littérature sur l’accès au traitement
Notre revue qualitative et quantitative de la littérature démontre que le traitement du VIH peut maintenant être considéré comme une politique mondiale, que les femmes dans le monde ont davantage accès au traitement que les hommes (en partie en raison de la campagne de traitement par ARV destinée aux femmes enceintes) et que les femmes prennent des traitements pour des durées devenant progressivement beaucoup plus longues.[17] La recherche formelle est essentiellement axée sur le nombre de personnes traitées plutôt que sur la qualité des soins reçus ou du maintien, et sur le démarrage du traitement plutôt que sur son observance.
Le protocole précurseur des directives universelles « tester et traiter » de 2016 était l’Option B+, qui s’appliquait aux femmes enceintes vivant avec le VIH et recommandait de démarrer un traitement à vie immédiatement après le diagnostic. La littérature portant sur le déploiement de l’Option B+ dans divers pays est utile pour établir des schémas probables d’accès universel des femmes au traitement dans le cadre de la stratégie « tester et traiter ». Bien qu’un grand nombre de femmes démarrant l’Option B+ ait été enregistré, le taux de « perte de vue » est élevé, d’où un faible taux d’observance.
Autre que pour les femmes enceintes, la recherche sur l’accès au traitement et son observance n’a produit qu’un nombre limité de données ventilées par sexe.
Il existe des confirmations supplémentaires du fait que les femmes issues des populations clés continuent à rencontrer des obstacles particuliers dans l’accès au traitement et les bénéfices du traitement. Dans le même temps, la littérature formelle sur les traitements ne traite pas suffisamment des femmes vivant avec le VIH qui appartiennent à des populations clés ou à plus haut risque de contracter le VIH, comme les femmes qui s’injectent des drogues, les femmes partenaires d’hommes ayant des rapports sexuels avec des hommes, les femmes déplacées et migrantes, et les filles et les jeunes femmes. On dispose de peu de données en provenance des États fragiles et touchés par des conflits.
Enfin, les études quantitatives formelles ne se sont jusqu’à présent intéressées que de manière limitée aux violations des droits de l’homme, à l’inégalité entre les sexes et à la discrimination dans les soins ― des thématiques qui peuvent toutes constituer des obstacles à l’accès aux traitements. Compte tenu de cette lacune majeure, les décideurs politiques sont moins sensibilisés aux obstacles à l’accès des femmes au traitement et sont moins aptes à les comprends et à les surmonter.
En revanche, certains travaux de recherche qualitative formelle et de nombreux ouvrages de littérature grise indiquent clairement que l’inégalité entre les sexes ― qui est liée à des problématiques culturelles, économiques et de droits de l’homme ― entrave considérablement les choix des femmes en matière d’accès aux services de soins et de traitement du VIH et d’usage continu de ces services. Tout indique que les décisions des femmes en matière de divulgation sont fortement influencées par la violence fondée sur le genre, notamment la crainte de réactions négatives, d’abandon et de maltraitance. Ces éléments peuvent aussi limiter l’aptitude des femmes à accéder aux soins et à démarrer et poursuivre un traitement. Sur le long terme, de nombreuses femmes peuvent avoir un taux de maintien plus faible que les hommes.
La littérature grise explique notamment que les difficultés pour les femmes de surmonter les obstacles dans le cadre conjugal, familial et communautaire sont exacerbées par l’attitude discriminatoire du personnel de santé et par les défaillances des systèmes de santé, notamment les problèmes de fourniture des traitements, le manque de conseils et les longs délais d’attente. Les effets négatifs sur la santé (tels que les effets secondaires) et l’obligation de prendre la TAR pendant les repas représentent des obstacles pour les femmes vivant avec le VIH et des freins à la décision d’accéder aux soins et de poursuivre un traitement. Fondamentalement, les décideurs politiques ignorent encore ce qui, du point de vue des femmes elles-mêmes, contribuerait à un pronostic favorable durable.
Résultats obtenus à la suite des échanges au niveau communautaire, des consultations et des entretiens avec les femmes
Obstacles
À l’aide de la matrice de changement, nous avons analysé les résultats de la phase deux de la manière suivante, en nous appuyant sur quatre quadrants : le quadrant 1 se rapporte aux sphères individuelle et informelle, le quadrant 2 se rapporte aux sphères individuelle et formelle, le quadrant 3 concerne les normes, les croyances et les pratiques socioculturelles et le quadrant 4 se rapporte aux sphères formelle et sociétale.
Quadrant 1
Ce quadrant se rapporte aux sphères individuelle et informelle. Il concerne les valeurs, les attitudes et les pratiques individuelles des femmes. Les femmes ont déclaré ressentir de la stigmatisation intériorisée liée à leur statut VIH, ce qui causait la dépression, une faible estime de soi et d’autres problèmes de santé mentale. Ces problèmes peuvent également avoir un impact sur le comportement de ces femmes en matière de recours aux soins, y compris l’accès au traitement du VIH et son observance.[18]
La peur de la violence et les violences déjà subies conduisaient à la non-divulgation du statut VIH, que les répondantes associaient à un degré d’anxiété plus élevé, à la non-présentation aux rendez-vous et à une moindre observance. Le manque d’intimité était aussi cité, en l’absence de lieu sûr à domicile ou au travail pour prendre ses médicaments.
Dans ce cas, la femme se rend à l’hôpital en secret. Elle manquera son rendez-vous si elle ne peut justifier son absence le jour où elle est censée aller chercher ses médicaments. (Discussion de groupe, Cameroun)
Les effets secondaires du traitement du VIH ont également été souvent cités comme un obstacle à une observance au long cours. Les effets secondaires peuvent se présenter sous diverses formes.[19] Certains d’entre eux, notamment les transformations corporelles, avaient des répercussions psychologiques surtout liées aux normes de genre relatives à la perception que les femmes ont de leur corps et de leur sexualité. Une participante a décrit qu’elle ne se sentait plus sexuellement attirante pour son mari en raison des effets secondaires de la TAR :
Ce qui m’a le plus perturbée, c’est que je ne me sens plus attirante pour mon mari. Il ne dit rien mais c’est ce que je ressens et c’est pour cela que je déprime. (Discussion de groupe, Bolivie)
Quadrant 2
Ce quadrant se rapporte aux sphères individuelle et formelle. Il concerne l’accès aux ressources publiques et privées et le contrôle exercé sur celles-ci.
Les répondantes ont évoqué de nombreuses difficultés financières et structurelles dans les sphères privée et institutionnelle. Examinons tout d’abord les besoins en ressources élémentaires.
Toutes les participantes aux discussions de groupe luttaient pour satisfaire leurs besoins élémentaires en raison de la pauvreté, à savoir la sécurité alimentaire, la nutrition, le logement, les frais de scolarité et le transport. Bien qu’un grand nombre de femmes y soient confrontées, chacun de ces problèmes, lorsque jumelé au statut VIH des répondantes, représentait pour celles-ci un obstacle à l’accès et à l’observance des traitements.
En matière de sécurité alimentaire et de nutrition, les femmes ont déclaré nourrir leurs enfants avant elles-mêmes, d’où leurs difficultés à accéder à l’alimentation saine dont elles ont besoin pour prendre leur traitement efficacement.
Certaines femmes n’ont plus de logement depuis le diagnostic :
Tout va mal depuis la mort de mon mari, car sa famille m’a répudiée, moi et mes enfants. Ils nous ont battus et frappés puis chassés de la maison. Maintenant nous vivons dans la rue, sans domicile, nous dépendons de la générosité et de la charité de certaines personnes et nous restons parfois sans abri, sans rien à manger ou sans vêtements. (Discussion de groupe, Tunisie)
L’inégalité des rapports de force se traduit également par une absence d’autorité qui entrave l’accès et le contrôle des ressources qui permettraient aux femmes de circuler librement. Les participantes ont également évoqué les difficultés rencontrées pour se rendre au dispensaire du fait du coût élevé du transport et des longues distances. Si la TAR est normalement gratuite, les services associés tels que les tests sanguins ou le transport ne le sont souvent pas. Cet aspect était pour de nombreuses femmes un autre obstacle à l’accès initial ainsi qu’à l’observance sur le long terme, surtout pour celles vivant en zone rurale.
Au centre de soins, les violences subies dans ces établissements, conjuguées à la crainte de violences, étaient également souvent citées comme des obstacles à l’accès et à l’observance des traitements. Nous qualifions ici la violence institutionnelle de violence « structurelle ».[20] Le non-respect des droits de l’homme fondamentaux, et notamment les violations du droit à la vie privée, à la confidentialité et à l’intégrité corporelle, ont souvent été cités, en particulier par les participantes tunisiennes et boliviennes. À titre d’exemple, certains professionnels de santé divulguaient le statut VIH de leurs patientes aux membres de leur famille, à des collègues et à d’autres patientes et leur refusaient le traitement ainsi qu’à leurs enfants. De plus, des femmes enceintes ont subi des violations des droits à la santé et à la protection contre la discrimination fondée sur le genre, plus particulièrement pendant et après le travail et l’accouchement ainsi que par le biais de la stérilisation forcée et sous la contrainte.
Quand j’étais enceinte, j’allais d’hôpital en hôpital par peur de parler de mon diagnostic. Quand j’ai perdu les eaux à l’hôpital hollandais, tout était trempé. J’avais 21 ans (pleurs). L’infirmière m’a fait des reproches. Ils ne voulaient pas nettoyer. Ils m’ont dit de nettoyer. Comment pouvais-je faire alors que j’étais malade ? Je tremblais de froid. Ils ne se sont pas occupés de mon fils. « C’est à vous de nettoyer ça », m’ont-ils dit. J’avais mal mais ils ne m’ont même pas donné un lit. (Discussion de groupe, Bolivie)
J’ai de la peine pour les femmes enceintes. Elles sont jeunes mais elles ont déjà subi une ligature des trompes. Les médecins les poussent à se faire stériliser par ligature des trompes au moment de leur césarienne. Ils vous disent « n’ayez pas d’enfants ». Les choses ne devraient pas se passer comme ça. Leur travail est de nous aider. (Discussion de groupe, Bolivie)
Les femmes ont également déploré une mauvaise communication en ce qui a trait aux soins de santé, notamment le peu de temps ou d’efforts consacré par les professionnels de santé à répondre aux préoccupations des femmes ou à leur fournir des informations complètes. Elles ont cité l’absence ou l’insuffisance d’informations sur les bienfaits et les complications des traitements, sur ce qu’il faut prendre et à quel moment, et les informations sur les interactions médicamenteuses. Ces questions étaient, selon elles, fréquemment ignorées par le personnel de santé. Les femmes ont évoqué le manque de conseil, l’impossibilité de poser des questions, le fait de ne pas être prévenues des effets secondaires et la pression subie pour les obliger à prendre des décisions rapides sans informations adéquates. Une femme vivant avec le VIH a dit de ses prestataires de soins de santé :
Ils ne donnent aucun conseil sur le traitement. (Discussion de groupe, Népal)
Les femmes issues de groupes marginalisés en particulier (y compris les femmes pratiquant le commerce du sexe, les femmes transgenres, les femmes qui utilisent des drogues) ou les femmes partenaires d’hommes à risque accru de VIH ont signalé subir un niveau élevé de stigmatisation et de discrimination dans les établissements de soins et dans la communauté, ce qui est contraire à leurs droits à la santé et à la protection contre la discrimination fondée sur le genre et entrave leur accès au traitement.
Enfin, la violence structurelle sur le lieu de travail a également été abordée. Les participantes ont souvent cité le licenciement ou le fait de se voir refuser un emploi du fait de leur statut VIH comme principaux obstacles à l’accès et à l’observance du traitement. Cela soulève deux problématiques distinctes mais étroitement liées. Premièrement, les répondantes ont décrit des violations des droits du travail, tels que des licenciements ou des refus d’embauche liés au statut VIH. Deuxièmement, comme les femmes sont fréquemment employées dans des secteurs informels ou non réglementés, notamment le commerce du sexe, elles sont privées des droits et des protections souvent liés à l’emploi, notamment l’assurance maladie.
Le fait de chercher à obtenir un traitement peut également avoir pour effets la découverte du statut par les collègues de travail et le licenciement, ce qui peut nuire à la sécurité économique et à la capacité à prendre soin de sa santé.
De plus, cela peut entraîner des discriminations et du harcèlement (également qualifiés de « violence psychologique ») au travail pour les femmes, sans recours possible, comme en témoigne cette professionnelle du sexe ougandaise : « Quand un client arrive, les autres lui crient « elle est séropositive ! N’allez pas avec elle. Prenez-moi plutôt ».[21] De telles expériences sont un frein pour les professionnelles du sexe, qui préfèrent ne pas risquer d’être vues recourir aux services de soins du VIH ou transporter une TAR, de peur d’éveiller les soupçons de leurs collègues quant à leur statut VIH.
Quadrant 3
Ce quadrant se rapporte aux sphères sociétale et informelle. Il concerne les normes, les croyances et les pratiques socioculturelles. Les répondantes ont décrit à maintes reprises les violences qu’elles ont subies. Il s’agissait de violences physiques, sexuelles et psychologiques/émotionnelles commises par le partenaire intime, la famille/la communauté et les institutions.[22] La violence subie aussi bien à domicile qu’au travail et la crainte de violence constituaient les obstacles les plus souvent cités pour les femmes. Même si certaines femmes subissaient sans doute déjà des violences avant leur diagnostic de VIH, la présente étude ainsi que d’autres démontrent sans équivoque que les violences entre partenaires intimes peuvent débuter et empirer au moment du diagnostic.[23]
Je vis avec le VIH depuis 2005 et j’ai connu mon statut quand j’ai donné naissance à ma fille. C’est depuis cette date que je vis dans la souffrance, la douleur et sous l’oppression de mon mari, qui a commencé à me menacer de révéler aux voisins comment je suis devenue séropositive.
Je vis avec le VIH/sida depuis 2004 et c’est mon mari qui me l’a transmis. Il a fait de ma vie avec lui un enfer. Chaque jour je vis dans la terreur et dans la peur à cause des coups et des diverses sortes d’insultes et de violences verbales qu’il me fait subir. (Discussion de groupe, Tunisie)
Les femmes vivant avec le VIH issues des populations clés touchées par cette maladie ont déclaré subir un surcroît de marginalisation et de violence au sein de la communauté.
La stigmatisation s’exerce à deux niveaux dans la famille. Souvent, on ne s’occupe pas de vous à cause de ce que vous êtes, des professionnelles du sexe. Et c’est pire encore si vous êtes séropositives… (Discussion de groupe, Cameroun)
Une femme transgenre vivant aux États-Unis a décrit combien la peur de la violence agit comme un frein puissant et immédiat à l’accès aux soins et au traitement :
Si le simple fait de sortir de chez soi augmente le risque de se faire agresser ou tuer, et que l’autre option consiste à reporter le début de la prise de médicaments, que pensez-vous qu’elles choisiront ?
Compte tenu de la violence liée au VIH à domicile ou au sein de la communauté, il est physiquement ou psychologiquement difficile pour les femmes de prendre soin d’elles en accédant au traitement.
Parmi les rôles et responsabilités conventionnels fondés sur le genre et les rapports de force inégaux qui en résultent, on peut également citer l’obligation pour les femmes de demander l’autorisation à leur partenaire/mari ou à d’autres membres de la famille pour un grand nombre de choses. La crainte d’éveiller les soupçons ou de la divulgation du statut VIH est également un obstacle à l’accès au traitement et une manifestation de violence. Les femmes ont exprimé tout l’impact que pouvait avoir la crainte des violences conjugales sur l’observance des rendez-vous et du traitement :
Je dois demander la permission à ma belle-mère… Elle me disait toujours que j’allais mourir à cause du VIH, donc qu’il était inutile d’y aller. Par conséquent, la plupart du temps, c’était vraiment difficile d’aller à l’hôpital. (Discussion de groupe, Népal)
Les répondantes ont cité comme autre obstacle au traitement les responsabilités de soins fondées sur le genre.
Quadrant 4
Ce quadrant se rapporte aux sphères formelle et sociétale. Il concerne la loi, les politiques et l’allocation des ressources. Les participantes ont également soulevé plusieurs problèmes relatifs à ce quadrant.
L’ environnement juridique en Ouganda a suscité de fortes craintes. Les personnes qui autrefois étaient fortes et avaient accès à des médicaments se cachent aujourd’hui de crainte d’être vues et reconnues comme séropositives, car on peut être incriminé pour avoir transmis le VIH. (Entretien, Ouganda)
Les lois punitives, comme la pénalisation de la non-divulgation du VIH, de l’exposition au VIH ou de sa transmission, exacerbent les violences structurelles et communautaires à l’encontre des femmes vivant avec le VIH et des populations clés touchées par cette maladie.[24] Or, ces violences accrues constituent un obstacle à l’accès au traitement ou à sa poursuite, comme décrit en Ouganda.
Le statut juridique peut aussi constituer un obstacle à l’accès et à l’observance chez les travailleuses migrantes, les demandeuses d’asile ou les femmes qui se sont déplacées d’un pays à un autre pour d’autres raisons, car les personnes migrantes peuvent devoir payer pour les services ou être emprisonnées.[25]
Les droits des patients dans le contexte de la mise en œuvre des politiques nationales en matière de traitement sont également source de préoccupation. Par exemple, l’Option B+ n’offrait en fait pas de choix éclairé aux femmes. Elle a plutôt été conçue pour permettre aux ministères de la Santé de choisir entre les Options A, B et B+. Les médecins ont également émis des réserves quant à l’éthique de la politique de l’Option B+ et, plus récemment, de la politique de la TAR pour les femmes enceintes.[26]
J’étais vraiment favorable à un traitement précoce et au fait de pouvoir bénéficier de cette Option B+. Ce qui m’inquiète maintenant c’est de savoir si cela nous est proposé à titre facultatif ou bien simplement imposé. (Entretien, Zimbabwe)
Résilience, libre arbitre et stratégies positives
Malgré les obstacles au traitement, les femmes ont également fait part des stratégies positives en soulignant quelques domaines de résilience et de libre arbitre.
Quadrant 1
Certaines femmes ont décrit trois éléments leur apportant la force, la valorisation et la motivation pour continuer à prendre soin de leur santé après le diagnostic, à savoir : la capacité à envisager d’avoir des enfants (en particulier dans un environnement de confiance), leur situation dans les familles en tant que mère, partenaire et aidante, et leur rôle de leader au sein de leur communauté.
Quadrant 2
Les femmes ont désigné l’instauration de relations de confiance avec les professionnels de santé comme d’importants moteurs de l’observance du traitement.
Dans les quadrants un, deux et trois ci-dessus, les femmes ont ressenti, dans toutes les discussions, que l’accès au traitement s’est amélioré au cours de la dernière décennie, tant pour elles-mêmes que pour leur entourage, et notamment pour les femmes des milieux défavorisés. Selon elles, il est essentiel d’adapter les explications fournies aux femmes au sujet des traitements pour leur permettre de défendre leur santé de manière éclairée, de surmonter les rapports de force et les rôles fondés sur le genre qui existent entre patients et professionnels, et de mobiliser les communautés afin d’élargir l’accès au traitement.
Quadrant 3
Les éléments clés dans ce cadre étaient l’importance (rapportée par les femmes) des contacts avec d’autres femmes vivant avec le VIH. Ces contacts avaient lieu dans le cadre de groupes de soutien et d’explication des traitements dirigés par des pairs, ainsi que dans le cadre de réseaux ou autres services d’aide à l’initiative de pairs. Les femmes ont décrit le lien direct existant entre leur participation à ces groupes et l’accès et la poursuite de la TAR au long cours. La présence de personnes de confiance ― amis et membres de la famille ― a également été citée comme un important facteur favorable.
Quadrant 4
Les participantes n’ont identifié aucun élément positif spécifiquement lié à ce quadrant (lois, politiques et allocation des ressources). Cette observation, qui n’a peut-être rien d’étonnant, fait écho à une analyse systématique selon laquelle : « le langage des droits est plus souvent utilisé pour décrire leur non-respect ou leur violation que leur promotion ou leur inclusion dans les programmes ou les services ».[27]
Discussion des principaux résultats
Compte tenu de la littérature existante sur les motifs qui poussent en général les patients à prendre leurs médicaments ou non, et l’importance des interactions entre les professionnels de santé et les patients pour parvenir à une bonne observance, il existe étonnamment peu d’études formelles concernant la vision des femmes sur leurs choix volontaires quant à l’instauration, la poursuite et l’observance/le maintien d’un traitement médical, ainsi que les obstacles rencontrés.[28]
En revanche, les témoignages de femmes présentés ici contredisent le principe dominant de la littérature sur le traitement biomédical du VIH selon lequel l’accès des femmes au traitement est une démarche simple. En vertu de cette hypothèse, les femmes qui ne commencent pas un traitement de façon immédiate et en faisant preuve d’observance sont comptabilisées comme des « pertes de vue », une expression intrinsèquement tendancieuse. Au mieux, des appels sont lancés pour redoubler d’efforts à l’échelle communautaire afin que les femmes suivent un traitement sans évoquer les choix volontaires des femmes et les raisons pour lesquelles elles pourraient se soustraire au traitement.[29] Au pire, les femmes font l’objet de critiques, voilées ou non, pour avoir « échoué » à commencer ou à continuer un traitement, sans chercher à en comprendre les causes.
Il existe donc une contradiction non exprimée ― et souvent inavouée ― entre d’une part les arguments les plus répandus de la littérature formelle sur le VIH, et la promotion mondiale des cibles « 90-90-90 » et de l’initiative « Accélérer », et d’autre part les obstacles que rencontrent les femmes dans la vie réelle. C’est un sujet de préoccupation particulier, non seulement eu égard aux droits des femmes, mais également à la lumière de la préoccupation croissante sur le développement potentiel de souches du VIH résistantes aux médicaments du fait d’une observance limitée.[30] Si la violence a une incidence sur le traitement, qui accroît à son tour la résistance aux médicaments, il est d’autant plus essentiel de se pencher sur les violences subies par les femmes.
Il est donc crucial d’examiner scrupuleusement les obstacles socioculturels et économiques que rencontrent toutes les femmes ― femmes enceintes et autres ― et plus particulièrement les femmes marginalisées. Nous pourrons alors élaborer des politiques globales d’amélioration durable de la santé physique, psychologique et sexuelle.
Par ailleurs, il manque cruellement de travaux de recherche sur les obstacles à l’accès au traitement auxquels font face les femmes qui sont dans des contextes fragiles ou des situations de conflit. Pour mettre fin à l’épidémie de sida, il est nécessaire d’écouter toutes les expériences des femmes et de traduire ces connaissances en solutions qui permettent qu’aucune femme ne soit laissée pour compte.
En outre, la nature même de la base de données probantes doit être modifiée. Il est essentiel de réactualiser les indicateurs de l’accès et de l’observance du traitement pour combler la carence de données et ainsi être en mesure d’évaluer l’efficacité des services destinés aux femmes et l’impact de la fourniture des services au niveau individuel et dans la population.[31] Des travaux récents sur l’évaluation des violences faites aux femmes confirment également l’importance de la recherche communautaire participative pour comprendre le point de vue des communautés et ainsi être en mesure d’élaborer des politiques et des programmes solides et durables fondés sur les droits.[32] Le nouveau cadre ALIV[H]E (cf. Figure 1) décrit également comment la base de données probantes peut être élargie en adoptant une approche holistique dans le cadre de la recherche, qu’il s’agisse de recherche formelle, participative, quantitative ou qualitative. Cela aboutira à une littérature fondée sur les droits et validée par les pairs axée sur l’expertise que les femmes tirent de leur vécu. En misant sur l’impact et l’autorité des analyses de l’accès au traitement qui sont dirigées et régies par les pairs, à l’instar de la présente analyse, dans un cadre participatif de recherche, de mise en œuvre et d’évaluation, on obtiendra des informations inestimables sur ce qui fonctionne pour les femmes.
La présente analyse montre en outre que, tandis que les Directives de 2016 stipulent que les femmes devraient suivre un traitement pour des durées devenant progressivement beaucoup plus longues, la littérature relative à l’accès au traitement porte davantage sur le nombre de personnes vivant avec le VIH qui débutent un traitement que sur la qualité des soins ou la durée de maintien du traitement.
Nous avons vu que les budgets s’amenuisent. Pourtant, dans de nombreux contextes, l’acquisition du VIH continue de distancer la disponibilité des traitements et le maintien de ceux-ci. Pour utiliser de manière optimale les fonds disponibles, nous devons déterminer dans les détails comment soutenir les femmes vivant avec le VIH, dans toute leur diversité, dans les choix volontaires qui les incitent ou non à démarrer, poursuivre et observer un traitement. La présente analyse est allée au-delà du paradigme biomédical actuel pour relever ce défi à l’aide du regard des femmes.
Cette analyse soutient que la vision et la résilience des femmes sont le fondement même d’un environnement propice et de la recherche de solutions. Les femmes vivant avec le VIH savent ce qui a contribué à améliorer ou à préserver leur santé et leur bien-être physique ou mental. L’analyse a identifié des lacunes mais aussi des sources de résilience, des connaissances approfondies et des recommandations concrètes et traduisibles en actes. L’analyse a aussi permis de développer une vision claire de ce que doit être une approche de l’offre de TAR axée sur les femmes et fondée sur les droits, pour permettre d’aller de l’avant.
Les paragraphes suivants présentent quelques recommandations clés à destination des donateurs, des décideurs politiques et des professionnels de santé. Ces recommandations visent à développer un paradigme de traitement, fondé sur les droits de l’homme, qui offre aux femmes vivant avec le VIH un accès durable aux soins et au traitement. Nous présentons ces recommandations afin qu’elles servent d’orientations pour une révision en profondeur des politiques et des pratiques actuelles, avec comme but d’éliminer les obstacles actuellement négligés par les politiques en vigueur, soit les obstacles structurels, communautaires et liés à la violence entre partenaires intimes. Le traitement en sera plus efficace pour les femmes, et par conséquent pour les personnes dont elles ont la charge.
Les concepts de droits de l’homme, d’égalité entre les sexes, de respect de la diversité, d’approches multisectorielles et de recherche holistique pertinente sont au cœur de ces recommandations. Une fois que les États, les prestataires de services (et les employeurs) auront veillé à ce que ces concepts clés soient mis en avant, mis en œuvre et défendus, et une fois que les lois, les politiques et les programmes tiendront ces acteurs responsables de l’observation de ces concepts, les femmes vivant avec le VIH auront plus de chances d’en bénéficier. Un processus basé sur ces concepts permettra à l’accès et à l’observance des traitements de progresser, et ce, en prenant ancrage dans les choix éclairés des femmes, la sécurité et un environnement plus stimulant.
Conclusions et recommandations
Cette vaste analyse traduit les réalités vécues et les droits des femmes vivant avec le VIH dans le monde. Elle confirme, à l’aide d’une analyse qualitative approfondie, ce que suggèrent les données épidémiologiques et les programmes de traitement, à savoir que la riposte au sida a progressé ces vingt dernières années, mais qu’il reste encore beaucoup à faire. Enfin, les données probantes issues de cette analyse démontrent que, malgré les immenses efforts (souvent mal conçus) déployés pour l’accès au traitement des femmes enceintes, les femmes des populations clés sont encore négligées et confrontées à des obstacles importants en matière d’accès au traitement. Nous proposons ici des recommandations pour chaque quadrant.
Quadrant 4 (droit, politiques, allocations de ressources)
Dans ce quadrant, les lois punitives qui sont contraires aux droits des femmes vivant avec le VIH devraient faire l’objet de réforme et être remplacées par des lois qui transforment les inégalités liées au genre et qui reconnaissent et respectent les droits des femmes vivant avec le VIH dans toute leur diversité. Des cadres normatifs essentiels, tels que les conventions des Nations Unies susmentionnées, ont été adoptés dans la plupart des pays. Il ne reste plus qu’à trouver comment tenir les États responsables de leur application. Veiller à ce que toutes les directives de l’OMS et les autres directives mondiales respectent ces protocoles internationaux sur les droits de l’homme serait une avancée inestimable. Il y a urgence à intervenir dans ce domaine, même si cela sort du champ du présent article. La question visiblement la moins connue des répondantes est la façon dont les lois et les politiques peuvent être bénéfiques aux femmes vivant avec le VIH. Les initiatives de sensibilisation et d’information sur les lois, les politiques et les directives internationales, ainsi que le soutien à d’autres initiatives de responsabilisation, pourraient être utiles dans ce cadre.
Quadrant 2 (accès aux ressources)
Il est critique d’agir dans ce quadrant car c’est là que la plupart des femmes ont connaissance de leur statut VIH, et la façon dont ceci se déroule peut être déterminante pour le pronostic à long terme.[33] Les bailleurs de fonds, les décideurs politiques et les praticiens doivent définir, mettre en œuvre et évaluer l’accès des femmes aux services de santé. Pour ce faire, ils doivent employer un cadre fondé sur les droits qui aborde la disponibilité, l’accessibilité (notamment au niveau financier), l’acceptabilité et la qualité des soins, et ce, dans le but de surmonter les obstacles sociaux et culturels fondés sur le genre. Cela doit passer par un choix volontaire et éclairé, avec des options réelles pour les femmes dans toute leur diversité, qu’elles soient enceintes ou non, leur permettant d’exercer leur droit à faire des choix volontaires en ce qui a trait à l’instauration, la poursuite et l’observance/maintien du traitement médical, dont le but premier est la santé personnelle de ces femmes. Le recours au traitement à titre préventif, même s’il peut être bénéfique, ne doit pas être considéré comme le motif principal de traitement des femmes.[34]
La façon dont les femmes vivant avec le VIH sont considérées par les professionnels de santé influe également sur la façon dont elles sont traitées par leurs partenaires intimes, les membres de leur famille, la communauté et au travail.[35] Si les professionnels de santé ne montrent aucun respect envers les femmes vivant avec le VIH et enfreignent les droits des femmes à la vie privée, les informations concernant leur statut VIH peuvent se diffuser rapidement, avec des conséquences négatives sur la santé, la sécurité et le bien-être psychosocial des femmes.
En outre, plusieurs des employées du domaine de la santé qui reçoivent les patientes sont elles-mêmes des femmes vivant avec le VIH ou s’occupant de membres de leur famille vivant avec le VIH. Elles craignent que cette information, si elle était révélée, ne soit préjudiciable à leur propre emploi. Dans ce sens, elles aussi rencontrent souvent des obstacles à l’accès au traitement sur le lieu de travail.[36]
En règle générale, les attitudes et les pratiques négatives envers autrui sont dues à un manque d’information et à la crainte de l’inconnu.[37] Il est donc stratégique d’envisager une formation sur le VIH et sur les problématiques de genre à l’échelle du secteur de la santé. Tous les employés concernés pourraient ainsi bénéficier de soins, de traitements et de soutien sur le lieu de travail, et ils seraient incités à fournir un niveau de soins et de soutien équivalent aux personnes sollicitant leurs services. Une telle formation, à l’instar de la nouvelle approche Innov8 de l’OMS, se déroulerait tout au long de la carrière et couvrirait tout le secteur de la santé, y compris le personnel auxiliaire, dans le cadre de la formation professionnelle continue.[38]
Par ailleurs, les professionnels de santé devraient :
- mettre en œuvre un ensemble de services minimum comportant des programmes d’information sur les droits (« Connaissez vos droits ») et les traitements accessibles à toutes les femmes suivant un traitement, tant au sein de la communauté que dans les établissements de santé et autres milieux associés (par exemple auprès des employeurs, de la police et du personnel pénitentiaire) ;[39]
- mettre en œuvre des programmes de prévention et de réduction des violences à l’encontre des femmes dans les établissements de santé, et obligatoires pour tous les services ;
- veiller à la mise en place de programmes d’atténuation des violences entre partenaires intimes, à l’instar des guides cliniques de l’OMS pour le conseil et l’orientation ;
- former des prestataires de services à la prestation de services sécurisés pour les femmes afin de :
- garantir le droit à des services confidentiels et volontaires à tout moment (pour mettre fin à la divulgation forcée, qui peut conduire à des violences ou à un évitement des soins);
- comprendre les questions de genre et de diversité et les droits de toutes les personnes qui sollicitent leurs soins;
- améliorer la capacité des prestataires à prendre en compte et minimiser les vulnérabilités liées au VIH spécifiques au genre en établissement de santé;
- faire en sorte que les prestataires soient formés et possèdent les ressources pour dispenser une TAR sans porter de jugement, en soutenant les décisions des femmes et en fournissant des informations et un soutien adéquats en ce qui a trait au recours au traitement, à l’observance et à la gestion des effets secondaires;
- s’assurer que les femmes disposent de dispositifs sûrs pour donner leurs impressions sur la qualité et l’efficacité des services, notamment sur la confidentialité, l’explication du traitement, le respect et la sécurité;
- dispenser des soins de santé sexuelle et reproductive de qualité, tout au long de la vie ou d’une période spécifique de la vie, pour toutes les femmes vivant avec le VIH, et notamment offrir un choix éclairé dans le contexte d’un désir de grossesse et de fertilité;
- proposer des lieux, des horaires et des structures de consultation accessibles aux femmes dans toute leur diversité (les femmes qui s’occupent de leurs enfants et ont d’autres responsabilités familiales pendant la journée, les professionnelles du sexe, les filles scolarisées, etc.);
- proposer des programmes de soutien/conseil par les pairs et d’accompagnement au sein des services de santé.
Toujours dans le cadre du quadrant 2, les politiques en milieu de travail qui existent hors des établissements de santé, qui encouragent les soins, le respect et le soutien pour les femmes vivant avec le VIH et qui garantissent le droit du travail indépendamment du statut VIH sont également essentielles. Cependant, les répondantes ont moins abordé ces questions. Ceci met en lumière la nécessité d’une meilleure sensibilisation aux droits liés au genre, au VIH et à la subsistance, à la fois dans les domaines professionnels formels et informels.
Quadrant 3 (communauté)
Dans ce quadrant, le soutien offert aux services communautaires ― une composante essentielle des objectifs d’accélération de l’ONUSIDA ― devrait être accru, et cette augmentation devrait se faire sur la base d’une analyse fondée sur les droits, le genre et la diversité. Des programmes communautaires qui transforment les normes liées au genre, y compris les rapports de force fondés sur le genre, sont également nécessaires. Ils peuvent réduire les violences à l’encontre des femmes, promouvoir la compréhension des facteurs favorables et des obstacles à l’accès au traitement du VIH, et ainsi créer un climat respectueux et de confiance permettant aux personnes vivant avec le VIH de prendre soin d’elles, à moindre risque. Un tel dispositif devrait :
- promouvoir le respect, le soutien et l’inclusion des femmes, dans toute leur diversité, dans la riposte communautaire par le biais de programmes communautaires ;
- définir des éléments de prestation de services communautaires spécifiques au genre, en veillant, dans la mesure du possible, à ce qu’ils soient conçus, mis en œuvre et évalués par des groupes de pairs et des individus ayant l’expérience requise ;
- assurer le suivi de tous les fonds alloués aux groupes communautaires pour faire en sorte que du financement soit accordé aux organisations communautaires conduites par des femmes ;
- renforcer les financements accordés aux réseaux de femmes vivant avec le VIH et aux groupes de soutien par des pairs pour faire en sorte que des services d’aide soient offerts tout au long de la durée du traitement et des soins.
Quadrant 1 (personnel)
Ce que les femmes vivent dans ce quadrant est intimement lié à ce qui se passe dans les trois autres quadrants. Les femmes vivant dans un environnement stimulant à la maison, dans la communauté, au travail, dans les centres de santé, et dont les droits sont défendus, se sentiront probablement respectées, en sécurité et appréciées, sauront probablement gérer leur diagnostic de VIH et recevront l’aide nécessaire pour prendre leurs médicaments. Ce sont en substance les conditions requises pour défendre les droits fondamentaux et les droits à la santé sexuelle et reproductive des femmes. Si tous les droits des femmes sont défendus, ce qui est leur droit intrinsèque, celles-ci sont beaucoup plus à même d’aider les personnes dont elles ont la charge.[40]
Par ailleurs, les modalités de recherche doivent être réformées. Deux mesures concrètes sont préconisées à cet égard afin d’améliorer rapidement la collecte des données quantitatives. Nous préconisons tout d’abord de passer brièvement en revue les données qui sont et celles qui ne sont pas habituellement rapportées par les programmes de traitement destinés aux femmes tels que la stratégie « tester et traiter » et les programmes pour les couples sérodiscordants. Nous proposons ensuite la mise en place d’un plan coordonné pour combler les lacunes en matière d’information, en prêtant attention aux questions du choix, de la contrainte, des services de soutien ainsi qu’à l’impact clinique et psychosocial pour les femmes. Deuxièmement, nous préconisons un dispositif permettant d’améliorer la collecte des données au niveau national et répondant aux problématiques susmentionnées. Ce dispositif devrait être élaboré et mis en œuvre avec la coordination et la coopération de PEPFAR, du Fonds mondial de lutte contre le sida, la tuberculose et le paludisme, de l’ONUSIDA et d’autres entités compétentes. Le dispositif doit garantir la ventilation par âge et par sexe des données liées au traitement des femmes vivant avec le VIH dans toute leur diversité, y compris des informations sur l’accès au traitement des femmes enceintes et non enceintes.
Nous espérons que cette vaste analyse sera un catalyseur de changement et de dialogue à l’échelle internationale et nationale, dans les salles de réunion, dans les centres de soins et dans les communautés, et ce, dans le cadre d’un accès élargi à la TAR. La parole des femmes est claire, cohérente ; elle exprime l’urgence des mesures à prendre pour instaurer une approche axée sur les femmes et fondée sur les droits afin d’optimiser la santé et le bien-être holistiques des femmes, en particulier dans un contexte de réduction du financement. Nous espérons également que la méthodologie décrite dans cette étude sera adaptée et élargie et servira à poursuivre le suivi de la progression et de l’identification des lacunes de la riposte mondiale au sida.
Remerciements
ONU Femmes a commandé et financé cette analyse. Definate Nhamo du Pangea Zimbabwe AIDS Trust, Lillian Mworeko et Dorothy Namutamba de ICW East Africa ont contribué aux trois études de cas nationales. L’analyse a été élaborée par un Groupe de référence mondial de femmes vivant avec le VIH : Souhaila Bensaid, Cecilia Chung, Sophie Dilmitis, Pooja Kumwar, Rebecca Matheson, Svetlana Moroz, Suzette Moses-Burton, Hajjarah Nagadya, Daisy Nakato, Silvia Petretti, Violeta Ross, Sophie Strachan, Martha Tholanah et L’Orangelis Thomas.
Luisa Orza, MA, est directrice technique de la santé et des droits sexuels et reproductifs à l’Alliance internationale contre le VIH/SIDA.
Emily Bass est directrice stratégie et contenu à l’AVAC.
Emma Bell est consultante indépendante, administratrice du Sophia Forum et associée principale de Social Development Direct.
E. Tyler Crone, MPH, JD, est cofondatrice et directrice d’ATHENA.
Nazneen Damji, MSc, est conseillère politique sur l’égalité des sexes, le VIH et la santé chez ONU Femmes.
Sophie Dilmitis est consultante indépendante, basée au Zimbabwe.
Liz Tremlett est consultante indépendante, basée à Katmandou, au Népal.
Nasra Aidarus a soutenu ce projet quand elle travaillait à l’AVAC : Global Advocacy for HIV Prevention à New York.
Jacqui Stevenson est responsable recherches et analyses de l’ATHENA Initiative et doctorante à la University of Greenwich, Royaume-Uni.
Souhaila Bensaid vit avec le VIH en Tunisie. Elle est la fondatrice de l’Association Tunisienne de Prévention Positive destinée aux femmes et aux filles, aux professionnel(le)s du sexe et aux hommes ayant des rapports sexuels avec des hommes vivant avec le VIH.
Calorine Kenkem est une femme vivant avec le VIH au Cameroun. Elle travaillait autrefois pour la Communauté camerounaise des femmes positives.
Gracia Violeta Ross est une avocate et socioanthropologue bolivienne spécialisée dans les questions liées au genre et à la santé sexuelle et reproductive.
Elena Kudravtseva, MA, est spécialiste des politiques sur l’égalité des sexes et le VIH chez ONU Femmes.
Alice Welbourn, PhD, FRCOG (Hon), vit avec le VIH et est directrice et fondatrice du Salamander Trust.
Veuillez adresser vos correspondances à Alice Welbourn. E-mail : alice@salamandertrust.net.
Conflits d’intérêts : Sophie Dilmitis, Liz Tremlett, Souhaila Bensaid, Calorine Kenkem, Gracia Violeta Ross et Alice Welbourn sont toutes des femmes vivant avec le VIH.
Clause de non-responsabilité : Les opinions exprimées ici sont celles de leurs auteurs et ne reflètent pas nécessairement l’opinion d’ONU Femmes.
Copyright © 2017 Orza, Bass, Bell, Crone, Damji, Dilmitis, Tremlett, Aidarus, Stevenson, Bensaid, Kenkem, Ross, Kudravtseva et Welbourn. Article en libre accès diffusé sous licence non commerciale Creative Commons Attribution (http://creativecommons.org/licenses/by-nc/3.0/), qui permet une utilisation, une diffusion et une reproduction non commerciale illimitées sur tout support, sous réserve de citer l’auteur original et la source.
I am living with HIV AIDS since 2005 and I have knew (sic) about my infection when I gave birth to my daughter and from that date began my journey with agony, pain, and oppression of my husband, who started threatening me to reveal the story of my infection to the neighbors.
Références
- OMS, Consolidated guidelines on the use of antiretroviral drugs for treating and preventing HIV infection recommendations for a public health approach second edition. (2016). En ligne : http://apps.who.int/iris/bitstream/10665/208825/1/9789241549684_eng.pdf?ua=1
- Nations Unies, Objectifs de développement durable – Nations Unies (2015). En ligne : http://www.un.org/sustainabledevelopment/sustainable-development-goals/ ; ONUSIDA, 90-90-90 : Une cible ambitieuse de traitement pour aider à mettre fin à l’épidémie du sida (2014). En ligne : http://www.unaids.org/fr/resources/documents/2014/90-90-90 ; ONUSIDA, Get on the Fast-Track: The life-cycle approach to HIV (2016). En ligne : http://www.unaids.org/sites/default/files/media_asset/Get-on-the-Fast-Track_en.pdf
- ONUSIDA, Les femmes s’expriment : Le rôle des femmes vivant avec le VIH dans la lutte mondiale contre le sida (2012). En ligne : http://www.unaids.org/fr/resources/presscentre/featurestories/2012/december/20121211womenoutloud.
- OMS, Consolidated guideline on sexual and reproductive health and rights of women living with HIV (2017). En ligne : http://apps.who.int/iris/bitstream/10665/254885/1/9789241549998-eng.pdf?ua=1
- Orza, S. Bewley, C. Logie et al., « How does living with HIV impact on women’s mental health? Voices from a global survey, » Journal of the International AIDS Society, vol. 185 (2015). En ligne : http://www.jiasociety.org/index.php/jias/article/view/20285
- STOPAIDS. A Stocktake Review of DfID’s Work on HIV and AIDS (2017). En ligne : https://stopaids.org.uk/wp/wp-content/uploads/2017/09/Stocktake-Review-Executive-Summary.pdf
- See J. Kates, A. Wexler, et E. Lief, Financing the Response to HIV in Low- and Middle-Income Countries: International Assistance from Donor Governments in 2015 (The Henry J. Kaiser Family Foundation, 2016). En ligne : http://kff.org/report-section/financing-the-response-to-hiv-in-low-and-middle-income-countries-international-assistance-from-donor-governments-in-2015-report/ ; International Community of Women living with HIV & AIDS Eastern Africa. Are women organisations accessing funding for HIV and AIDS? (2014). En ligne : http://www.icwea.org/wp-content/uploads/downloads/2015/04/ICWEA-Report-Are-women-accessing-funds-for-HIV.pdf ; Association for Women In Development, 20 years of Shamefully Scarce Funding for Feminists and Women’s Rights Movements (2015). En ligne : http://www.awid.org/news-and-analysis/20-years-shamefully-scarce-funding-feminists-and-womens-rights-movements ; M. Htun et S. Weldon, « The Civic Origins of Progressive Policy Change: Combating Violence against Women in Global Perspective, 1975–2005 », American Political Science Review, vol. 106, no. 03, pp. 548-569, (2012) 106(03):548-569.
- A. Raw et M. Clayton, Health or human rights? False dichotomy could fuel a resurgence in forced HIV testing (ARASA, 2017). En ligne : http://arasa.info/news/comment-health-or-human-rights-false-dichotomy-could-fuel-resurgence-forced-hiv-testing/
- Chapman, Global health, human rights and the challenge of neoliberal policies (Cambridge University Press, 2017) ; Convention sur l’élimination de toutes les formes de discrimination à l’égard des femmes, A/RES/34/180 (1979). En ligne : https://undocs.org/fr/A/RES/34/180 ; La Commission mondiale sur le VIH et le droit, Le VIH et le droit : Risques, droit et santé, (2012). En ligne : http://www.undp.org/content/undp/fr/home/librarypage/hiv-aids/hiv-and-the-law–risks–rights—health.html ; OMS (voir note 4).
- Jagosh, P. Bush, J. Salsberg et al., « A realist evaluation of community-based participatory research: partnership synergy, trust building and related ripple effects », BMC Public Health, 15/1 (2015) ; E. Tremlett, S. Dilmitis, A. Welbourn et al., « How can involving women with HIV strengthen the evidence base of our policies and programmes? A methodology analysis. » (Affiche à la Conférence internationale sur le sida, Vancouver, Canada, TUPED796, 2015) En ligne : http://salamandertrust.net/wp-content/uploads/2016/04/web_UNWomen_et_al_IAS_treatment-access-poster_A0.pdf
- Pour les résultats complets de la revue de littérature, voir AIDS Vaccine Advocacy Coalition (AVAC), ATHENA Network, Salamander Trust, et ONU femmes, Key Barriers to Women’s Access to HIV Treatment: A Global Review (2017). En ligne : http://genderandaids.unwomen.org/en/resources/2017/09/key-barriers-to-womens-access-to-hiv-treatment.
- La Communauté internationale des Femmes vivant avec le VIH/sida, Guidelines on ethical participatory research with HIV positive women (2004). En ligne : http://www.icw.org/files/EthicalGuidelinesICW-07-04.pdf ; OMS, Priorité aux femmes : Principes d’éthique et de sécurité recommandés pour les recherches sur les actes de violence familiale à l’égard des femmes (2001). En ligne : http://apps.who.int/iris/bitstream/10665/68353/1/WHO_FCH_GWH_01.1_fre.pdf
- ONUSIDA, Strategic Guidance for Evaluating HIV Prevention Programmes (2010)
- Voir Change Matrix. En ligne : http://www.genderatwork.org/OurWork/OurApproach/GWFramework.aspx ; Salamander Trust, Athena, ONUSIDA, AIDS Legal Network, Project Empower, HEARD, University of KwaZulu-Natal, Action Linking Initiatives on Violence Against Women and HIV Everywhere, ALIV(H)E framework, (2017). En ligne : http://salamandertrust.net/wp-content/uploads/2017/11/ALIVHE_FrameworkFINALNov2017.pdf ; Fonds mondial pour les femmes, How does Global Fund for Women measure social change? Film, (2015). En ligne : https://www.youtube.com/watch?v=C92s4k3t2Mg.
- Heise, What Works to Prevent Partner Violence? An Evidence Overview, Strive Consortium. (London School of Hygiene and Tropical Medicine, Londres, 2011). En ligne : http://researchonline.lshtm.ac.uk/21062/1/Heise_Partner_Violence_evidence_overview.pdf
- Gender at Work (voir note 14).
- Les informations incluses dans cette section proviennent toutes de la revue de littérature citée à la note 11.
- Orza et al (voir note 5).
- Welbourn, L. Orza, S. Bewley, E. Crone, et M. Vazquez, Sometimes you have no choice but to bear with it all’: How much do we understand side-effects of ARVs on lives of women living with HIV? (Affiche à la Conférence internationale sur le sida, Durban, South Africa, TUPED272, 2016). En ligne : http://salamandertrust.net/wp-content/uploads/2014/05/SalamanderTrustAIDS2016__poster_finalTUPED272.pdf
- Voir J. Galtung, « Violence, peace, and peace research, » Journal of Peace Research, vol. 6, no. 3, (1969) pp. 167-19 ; P. Farmer, B. Nizeye, S. Stulac et S. Keshavjee, « Structural violence and clinical medicine, » PLoS Med, 3/10 (2006) p. e449 ; voir note 2.
- Meyer et T. Kirsten, « The effect of psychological violence in the workplace on health: A holistic eco-system approach » Health SA Gesondheid, 19/1 (2014).
- Hale et M. Vazquez, « Violence Against Women living with HIV/AIDS: A Background Paper » (Development Connections and International Community of Women living with HIV/AIDS with the Support of UN Women, 2011). En ligne : http://salamandertrust.net/resources/VAPositiveWomenBkgrdPaperMarch2011.pdf
- Orza, S. Bewley, C. Chung et al. « Violence. Enough already: findings from a global participatory survey among women living with HIV, » Journal of the International AIDS Society, vol. 185, (2015).
- Raw et Clayton (voir note 8).
- AVAC et al (voir note 11).
- Coutsoudis, A. Goga, C. Desmond, P. Barron, V. Black, et H. Coovadia, « Is Option B+ the best choice? » Lancet, 381/9863 (2013) pp. 269-271 ; N. Hodson et S. Bewley, « Pursuing ethical coherence in the prevention of vertical transmission of HIV: justice and injustice in Option B+, » Journal of Virus Eradication, 3/3 (2017). En ligne : http://viruseradication.com/journal-details/Pursuing_ethical_coherence_in_the_prevention_of_vertical_transmission_of_HIV:_justice_and_injustice_in_Option_B_plus/ ; R.A.C. Siemieniuk, L. Lytvyn, J. Mah Ming et al. Antiretroviral therapy in pregnant women living with HIV: a clinical practice guideline, British Medical Journal 358 (2017) doi:10.1136/bmj.j3961. En ligne : http://www.bmj.com/content/358/bmj.j3961/related.
- Kumar, S. Gruskin, R. Khosla et M. Narasimhan, « Human rights and the sexual and reproductive health of women living with HIV – a literature review, » Journal of the International AIDS Society, 18/65 (2015). En ligne : http://www.jiasociety.org/index.php/jias/article/view/20290 | http://dx.doi.org/10.7448/IAS.18.6.20290
- Puskas et al (voir note 8) ; M. Peyre, A. Gauchet, M. Roustit et al « Influence of the first consultation on adherence to antiretroviral therapy for HIV-infected patients, » PubMed Central (PMC), (2016) ; En ligne : https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5037933/.
- Voir, par exemple, L. Ackerman Gulaid, Community-facility Linkages to Support Scale-up of Option B+ for the Elimination of New HIV Infections Amongst Children and Keeping their Mothers Alive. Genève : UNICEF ; S. Bewley et A. Welbourn « Should we not pay attention to what women tell us when they vote with their feet? » SIDA, 28/13:1995 (2014). En ligne : http://journals.lww.com/aidsonline/Fulltext/2014/08240/Should_we_not_pay_attention_to_what_women_tell_us.20.aspx
- OMS. Global Action Plan on HIV drug resistance 2017-2021, (2017) http://apps.who.int/iris/bitstream/10665/255883/1/9789241512848-eng.pdf?ua=1.
- F. Johnson et A. Boulle, « How should access to antiretroviral treatment be measured? » Bulletin of the World Health Organization ; 89 (2011), pp. 157-160.
- Raab et W. Stuppert, « Review of evaluation approaches and methods for interventions related to violence against women and girls (VAWG), » Department for International Development (2014). En ligne : http://r4d.dfid.gov.uk/pdf/outputs/misc_gov/61259-Raab_Stuppert_Report_VAWG_Evaluations_Review_DFID_20140626.pdf ; Jagosh et al (voir note 10) ; S. Coughlin, S. Smith et M. Fernandez, Handbook Of Community-Based Participatory Research, 1st ed. S.l.: Oxford University Press (2017).
- Voir Peyre et al (note 28).
- Voir Kumar et al (note 27).
- Voir J. Dapaah, « Attitudes and behaviours of health workers and the use of HIV/AIDS health care services, » Nursing Research and Practice, article ID 5172497 (2016). doi:10.1155/2016/5172497. En ligne : https://www.hindawi.com/journals/nrp/2016/5172497/ ; S. Neema, L. Atuyambe, B. Otolok-Tanga et al., « Using a clinic based creativity initiative to reduce HIV related stigma at the Infectious Diseases Institute, Mulago National Referral Hospital, Uganda, » African Health Sciences 12/2 (2012).
- Odetoyinbo, D. Stephens, et A. Welbourn, « Greater involvement of people living with HIV in health care, » JIAS 12/1 (2009).
- Gilbert, « The evolution and social dynamics of compassion, » Social and Personality Psychology Compass 9/6 (2015), pp. 239–254. doi : 10.1111/spc3.12176.
- OMS, Innov8 campaign (2017). En ligne : http://www.who.int/life-course/partners/innov8/innov8-approach/en/
- Voir Orza et al. (note 5).
- Orza, A. Welbourn, S. Bewley, E. Crone, et M. Vazquez, Building a safe house on firm ground: key findings from a global values and preferences survey regarding the sexual and reproductive health and human rights of women living with HIV, Salamander Trust (2015). En ligne : http://salamandertrust.net/wp-content/uploads/2016/09/BuildingASafeHouseOnFirmGroundFINALreport190115.pdf.
